「胸が痛い」と訴える患者を前にしたとき、あなたはまず何を考えますか?
心筋梗塞、大動脈解離、肺塞栓…命に関わる疾患の影が頭をよぎる一方で、肋間神経痛や逆流性食道炎など、緊急性の低い原因も多くあります。
では、心筋梗塞を疑ったその瞬間、あなたは迷わず心エコーを当てられるでしょうか?
本記事では、限られた診察時間の中で“見逃してはいけない病態”を素早く見抜き、身体診察・POCUS・心電図を武器に、必要な検査と判断にたどり着くための実践的アプローチを紹介します。
この記事で学べること
- 胸痛の原因をVITAMIN Cの視点で構造的に整理できるようになる
→ 心臓・血管・呼吸器・消化器・筋骨格…見落とさないための「型」を身につける。 - 身体診察とPOCUSを組み合わせて、緊急性の高い病態を見極められるようになる
→ 心嚢液、RWMA、TRPG、E/e’、肺スライディングなど、使えるエコーの視点を学ぶ。 - ST変化の読み方・壁と冠動脈の対応・合併症の予測ができるようになる
→ 「このST変化はどこの梗塞?」「合併症は何に注意?」を言語化できるように。
導入症例(患者の言葉)
🩺 Doorway Information
72歳・男性/主訴:胸が締めつけられるように痛む/BP 96/52, HR 108, RR 24, Temp 36.9℃, SpO₂ 94%(室内気)
💬 Patient’s Words(患者の言葉)
「さっきご飯を食べ終わった後くらいから、胸がぎゅっと締めつけられるように痛くなってきて…
最初は胃のあたりかと思ったんですが、だんだん左の肩の方にも痛みが広がってきました。
汗も止まらなくて…なんだか変だなって思って、すぐ来ました。」
胸痛の初期対応:命に関わる疾患をどう見抜くか?
この患者は「高齢男性」「絞扼感」「左肩への放散痛」「冷汗」「食後発症」と、典型的な心筋梗塞(AMI)を疑う要素がそろっています。
一方で、食後というタイミングや“胃かと思った”という主観からは、食道痙攣や胆道疾患などの非心原性胸痛も否定できません。
ここで大切なのは、“見逃してはいけない疾患”を優先して除外する姿勢です。
つまり、初期対応では「まずACS、次に大動脈解離と肺塞栓(PE)」を中心に、心疾患+血管疾患の3大緊急病態を意識して観察を始めるべきです。
特にACSは、症状が非典型な場合も多く(高齢者・糖尿病・女性では25%が無痛性)、「胃が痛い」という表現だけで見逃されるリスクがあります。
だからこそ、“何となく変だ”と思ったらすぐにPOCUSを当てる習慣が重要です。
EFやRWMA、心嚢液、肺スライディング、IVC、右室負荷(TAPSE・McConnell sign)の有無を早期に確認することで、命を救える可能性があります。
初期アプローチの鍵:
- 致死的疾患の3大柱:ACS(心筋梗塞)/大動脈解離/肺塞栓(PE)
- 緊急性の低いが頻度の高い疾患:胸壁痛(肋間神経痛など)/GERD/胆石症など
- 経過・誘因・症状の性質に注目して、系統的に鑑別を広げていく
Fact / Problem / Hypothesis(+NTK)
🔍 Fact(事実)
- 72歳男性、食後から胸部絞扼感
- 左肩への放散痛
- 発汗あり、SpO₂ 94%、BP 96/52、HR 108
- 「最初は胃のあたりかと思った」
- 発熱・咳なし、外傷歴なし
🧠 Problem(再定義)
- 高齢者+典型的心臓性胸痛のリスクファクターあり
- 絞扼感+放散痛+冷汗+バイタル変動 → Red flag 症状がそろっている
- 消化器症状と紛らわしいが、非典型的ACSをまず除外すべき状況
🧪 Hypothesis(鑑別診断)
- 🟥 Vascular(致死的)
- ACS(急性冠症候群)★
- Aortic dissection
- Pulmonary embolism
- 🟧 Cardiac
- Pericarditis
- Cardiac tamponade
- 🟨 GI
- Esophageal spasm
- GERD
- Biliary colic / pancreatitis
- 🟩 Others
- Rib fracture / costochondritis
- Herpes zoster
📌 NTK(この時点で必要な追加情報)
| 項目 | 目的 | 具体的内容の例 |
|---|---|---|
| 経過時間と持続時間 | ACS vs 解離・PE | 「何分くらい続いていますか?」 |
| 痛みの性質と変化 | 刺す/圧迫感/ズキズキ? | 姿勢・呼吸で変化するか? |
| 基礎疾患 | リスク評価 | DM・HT・脂質異常症・喫煙歴 |
| 同時症状の有無 | Red flag拾い上げ | 呼吸困難、吐き気、意識障害など |
| 家族歴 | 突然死・若年性疾患 | 早発冠動脈疾患・Marfan症候群など |
| 既往歴・薬歴 | 治療選択や注意点 | 抗凝固薬、抗血小板薬の使用 |
| POCUS実施可否 | 急変前の初期評価 | EF、RWMA、心嚢液、IVC、肺所見など |
胸痛患者への問診の進め方:OPQRSTと全身背景から何を聞くべきか?
ここまでで、胸痛の初期印象と緊急疾患の可能性について仮説を立てました。
では実際に、ベッドサイドでどのような問診を行えば、重要な情報を効率よく引き出せるのでしょうか?
このセクションでは、導入症例をいったん離れ、すべての胸痛患者に共通する基本の聞き方を整理していきます。
🗣 OPQRST:胸痛そのものを評価する7項目
| 項目 | 目的 | 質問例 |
|---|---|---|
| O(Onset) | 急性か徐々にか | 「いつから痛みがありますか?」 |
| P(Provocation/Palliation) | 何で悪化/軽減する? | 「体勢を変えたときに痛みが強くなりますか?」 |
| Q(Quality) | 痛みの性質 | 「締めつけられる?刺すような?焼ける感じ?」 |
| R(Radiation) | 放散の有無 | 「腕や顎など、他の場所にも痛みが広がりますか?」 |
| S(Severity) | 強さ・重症度感 | 「0から10で表すとどのくらいの痛みですか?」 |
| S(Associated symptoms) | 随伴症状の把握 | 「息苦しさ、吐き気、冷や汗などはありますか?」 |
| T(Timing) | 発作の持続・間欠性 | 「どれくらいの時間続きますか?」 |
🩺 PAM HITS FOSS:背景情報を抜けなくチェック
PAM(全身病歴)
P:Past medical history(高血圧、DM、脂質異常症)
A:Allergy(抗生剤・造影剤など)
M:Medications(抗血小板薬・抗凝固薬など)
HITS(外傷・入院歴)
H:Hospitalizations(心筋梗塞・PCIの既往)
I:Injuries(胸部打撲歴など)
T:Trauma(骨折・事故歴)
S:Surgery(CABG、弁置換術など)
FOSS(社会歴・婦人科歴など)
F:Family history(突然死、若年冠疾患)
O:OBGYN history(妊娠の可能性、経口避妊薬など)
S:Sexual history(感染性心内膜炎やHIVリスク)
S:Social history
└ Smoking(喫煙歴)
└ Occupation(ストレス・重労働)
└ Drugs(コカインなど)
└ Alcohol(大量摂取)
└ Sleep(睡眠時無呼吸の兆候)
└ Diet(食生活:脂質過多など)
└ Stress(急性ストレス・喪失体験)
└ Exercise(運動で誘発されるか)
└ Checkup(検診歴・定期健診を受けているか)
🔴 危険な随伴症状(Red flag)
- 冷や汗・顔面蒼白 → ACS
- 呼吸苦・SpO₂低下 → PE, 気胸
- 嗄声・胸痛・失神 → 大動脈解離
- ふらつき・意識障害 → ショック状態
🔁 痛みの誘発因子と疾患のヒント
| 誘発/緩和因子 | 疾患のヒント |
|---|---|
| 仰臥位で悪化/前屈で軽快 | 心膜炎 |
| 咳・深呼吸・体動で増悪 | PE、胸膜炎 |
| 食後・冷水で誘発 | 食道けいれん、GERD |
| 圧痛で誘発 | 肋間神経痛、肋骨骨折 |
⚠️ 4H & 4T:心停止につながる病態を問診で拾う視点
救急医療では、心停止の原因として次のような4H & 4Tのフレームワークが用いられます。
胸痛を訴える患者の中にも、これらの要素を問診で拾えることがあります。
- 4H: Hypoxia, Hypovolemia, Hypothermia, Hyper-/Hypokalemia
- 4T: Tension pneumothorax, Tamponade, Thromboembolism, Toxins
たとえば、
「SpO₂低下+胸痛」→ Tension pneumothorax や massive PE、
「脱水+降圧薬使用+意識低下」→ Hypovolemia や電解質異常、
「乱用薬物歴+胸痛」→ Toxins や ACS を疑うヒントになります。
Step 2:身体診察(全身所見+心電図+POCUS)
問診でRed flagや危険な誘因を絞り込んだら、次は身体診察とPOCUSの出番です。
ここでは、ただ異常を探すのではなく、「何を探しにいくか」を意識して評価を行うことが重要です。
特にPOCUSでは、以下の4つの目的に分けて評価すると、実践でも迷わず対応できます。
■ 一般状態と基本所見
- 意識レベル:傾眠・混乱・失神
- 顔色:蒼白、チアノーゼ
- 冷汗の有無、呼吸苦、SpO₂
- 呼吸補助筋使用、頻呼吸
- 脈拍・血圧の左右差 → 大動脈解離
- 四肢冷感、CRT遅延 → 循環不全
- 頸静脈怒張 → うっ血性心不全、心タンポナーデ
- 呼吸音減弱 → 気胸・胸水
- wheeze/crackles → PE, 肺水腫 など
■ 心音の聴き方と臨床的意味
- S3(おっかさん):S1–S2–S3 → Volume overload(うっ血)
→ 急性心不全、MR、左室圧上昇時に出現 - S4(おとっつぁん):S4–S1–S2 → Stiff ventricle(拡張障害)
→ 高血圧、AS、虚血性疾患など - 雑音:MR(収縮期雑音)、AR(拡張期)、心膜摩擦音(ザラザラ音)
- 聴診のコツ:左側臥位・呼気終末で聴取、ベル型で心尖部軽く当てる
Tips & Pitfalls(心音聴診)
- Tips:
- 「おっかさん」「おとっつぁん」でリズムを覚えると判別しやすい
- 新規雑音は乳頭筋断裂やARを疑う
- 摩擦音は体位変換や深呼吸で聴こえ方が変わる → 繰り返し確認が重要
- Pitfalls:
- 頻脈時、S3を雑音と誤認しやすい
- S4は高齢者でも正常なことがあるが、ACSでは注意
- “後で聴こう”は禁物、最初の30秒で“ざっと聴く”習慣を
■ 心電図(EKG)の見かた
ST上昇と梗塞部位の対応
| 誘導 | 壁 | 責任血管 |
|---|---|---|
| II, III, aVF | 下壁 | RCA |
| V1–V2 | 中隔 | LAD(近位) |
| V3–V4 | 前壁 | LAD(中部) |
| V5–V6, I, aVL | 側壁 | LCx |
| V7–V9 | 後壁 | RCA or LCx |
合併症との対応
- 下壁 → AV block(RCA)
- 中隔 → 心室中隔穿孔(LAD近位)
- 側壁・後壁 → 乳頭筋断裂(→MR)
- 前壁 → 心破裂、心原性ショック
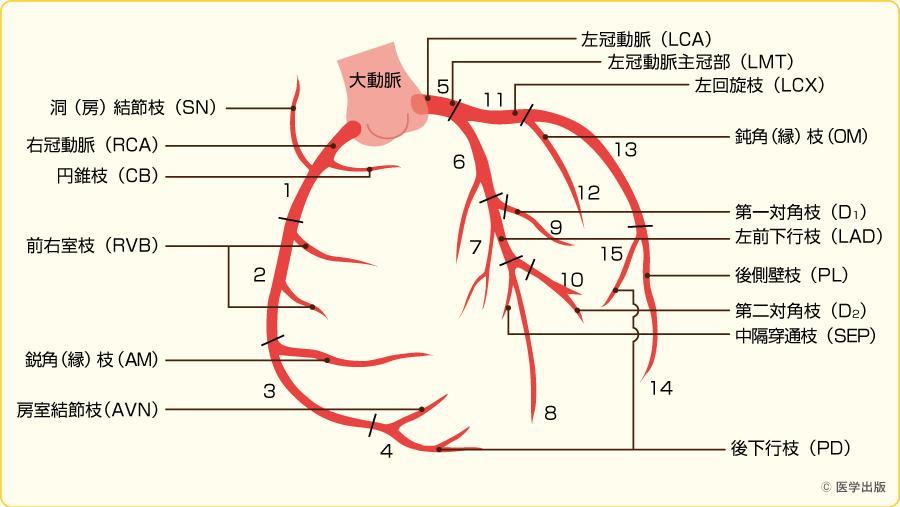
冠動脈番号表記
| 番号 | 部位 | 略語 |
|---|---|---|
| #1 | 右冠動脈近位 | Prox RCA |
| #5 | 左主幹部 | LMT |
| #6 | 左前下行枝近位 | Prox LAD |
| #12 | 斜走枝 | OM |
| #14 | 中隔穿通枝 | SEP |
| #16 | 第2対角枝 | D₂ |
| #19 | 後下行枝 | PDA |
冠動脈の表記まとめ:
■ POCUSの4つの目的別アプローチ
① 循環評価(左室収縮能)
- Eyeball EF:kissing wallを目安にEFをざっくり評価
- RWMA:EF正常でも壁運動異常があればACSの可能性
② うっ血評価(拡張障害+肺水腫)
- E/A比:A>E → Grade I、E≫A → Grade III
- e’(TDI):<5 cm/sで拡張障害を示唆
- E/e’比:≧15でLAP↑、HFpEF・肺うっ血の可能性
- AfではE/A比不可、e’とE/e’を3〜5拍平均で評価
- 迷ったら“E波とA波の山の高さ”だけでもOK
- IVC虚脱 → 低容量、B-line多数 → 肺水腫
③ 右心評価(PE・肺高血圧)
- TAPSE:16mm未満で右室収縮能低下
- McConnell徴候:RV中部無動、心尖部過収縮 → PE特異的
- TRPG:CWドプラで肺動脈圧推定
- D型左室:RV圧負荷で中隔左偏位
④ 致死的疾患の除外
- 心嚢液 → Tamponade所見(右室圧排)
- Lung sliding消失+barcode sign → 緊張性気胸
🔰 研修医のうちに身につけたいPOCUS基本評価
以下の3点は、症例ごとに意識して「計測・記録」できるようになっておきましょう:
- 見た目のEF(Eyeball EF):kissing wallの有無を目視で判断
- 壁運動の異常(RWMA):局所の収縮不全を観察
- 拡張障害の評価(E/A比、e’、E/e’):うっ血や左房圧を推定
慣れてくると、診察室で「音を聴くように、心臓を見る」ことができるようになります。
Step 3:検査・画像(仮説ベースで狙い撃つ)
身体所見と心電図である程度の仮説を立てたら、次は「それを確かめる」検査へ進みます。
重要なのは、“すべてを調べる”のではなく、“必要なものを必要な理由で”選ぶことです。
■ 1. 検査の基本方針
- 「この胸痛、ACSかどうかを確認したい」→ Troponin
- 「PEや大動脈解離を除外したい」→ D-dimer → CT
- 「感染症の可能性は?」→ WBC, CRP
目的が明確であれば、検査の優先順位も自然と決まります。
■ 2. 血液検査で見たい項目
- Troponin I/T:ACSの診断に必須。発症3時間未満では陰性ありうる → repeat!
- D-dimer:PE・解離のスクリーニングに。ただし前提条件が重要(Wells scoreなど)
- WBC, CRP:感染性胸膜炎・肺炎・心膜炎の鑑別に。ウイルス性なら軽度〜中等度上昇
- CK-MB:現在は補助的。再梗塞や特殊例で使用
- BNP, NT-proBNP:うっ血や心不全による胸部圧迫感に
🔍 心筋逸脱酵素の経時的変化(覚えやすい時間軸)
| 項目 | 上昇開始 | ピーク | 正常化 | 補足 |
|---|---|---|---|---|
| Troponin I/T | 3〜6時間 | 12〜24時間 | 7〜10日 | AMIの第一選択。遅延もあるのでrepeat必須 |
| CK-MB | 3〜6時間 | 12〜24時間 | 2〜3日 | 再梗塞時のマーカーとして有用 |
| Myoglobin | 1〜3時間 | 6〜12時間 | 24時間以内 | 最も早く上昇するが特異性が低い |
Tips:
・発症早期(3時間以内)ではTroponinが陰性のこともある → 3〜6時間後に再検必須
・再梗塞が疑われる場合は、CK-MBの再上昇に注目
・1回の採血で安心せず、必ず「時間とともに追う」ことが診断精度を高めます
💡 BNPとNT-proBNPの違いと使い分け
- BNP:生理活性を持つホルモン本体。短寿命でクリアランス早い
- NT-proBNP:非活性断片。寿命が長く、数値が安定しやすい
臨床的な使い分け:
- どちらも心不全評価に有用だが、NT-proBNPの方が感度高く長期モニタリングに適す
- 急性期:BNPでも可、特にPOCUSと併用すれば即時判断が可能
⚠️ ネプリライシン阻害薬の影響(例:サクビトリル/バルサルタン)
- ネプリライシンはBNPを分解する酵素 → 阻害されるとBNPが高めに出る
- 一方、NT-proBNPは影響を受けない → この薬剤使用中はNT-proBNPで評価する
Point:
サクビトリル/バルサルタン(エンレスト®)内服中の患者では、BNP単独では心不全の評価に使えません。
正しく評価するためにはNT-proBNPを選択しましょう。
■ 3. 画像検査の選び方と優先順位
- 胸部X線:気胸・肺炎・心拡大・大動脈拡張のスクリーニング
- 造影CT:PE・大動脈解離のルールアウトに最も有用(contrast必須)
- 心臓カテーテル:STEMI疑いなら緊急対応。door-to-balloon timeを意識
■ 4. 検査の組み合わせと診断の流れ
- 典型的ST上昇型AMI → 即カテ(+血液は同時採取)
- ST変化が微妙+リスク因子あり → Troponin repeat / CT併用
- PE疑い(息切れ・頻呼吸・胸痛) → Wells score → D-dimer → CTA
- 感染疑い → CRP / WBC / X線で初期絞り込み
「全例にCT」はやりすぎ。「除外すべきか?」の視点で必要最小限に。
■ 5. 補足検査:血液ガスと血糖値の重要性
🔬 血液ガス(ABG/VBG)は何に役立つ?
- 乳酸上昇:低灌流やショックの早期指標。AMIやPEでも高値になりうる
- 代謝性アシドーシス:高アニオンギャップ(例:心原性ショック、DKAなど)
- 呼吸性アルカローシス:PEや不安発作での過換気の示唆
- PaO₂低下:肺塞栓、間質性肺炎、ARDSなどの補助所見
- VBG:重症度評価には十分(pH・乳酸はABGとほぼ一致)
🍬 血糖値とACSの関係:高血糖 vs 低血糖
- 高血糖:AMI時の独立予後不良因子(入院時血糖>180 mg/dLでリスク↑)
- 低血糖:QT延長や致死的不整脈の誘因。ACS疑い時には除外重要
- ストレス高血糖:糖尿病既往なくてもACSで高血糖を示すことがある
Point:
ACSの疑いがあるなら、血糖は“高くても低くても”油断禁物。 乳酸とともに評価すれば、重症度や合併症リスクの指標として活用できます。
■ Tips & Pitfalls(検査選択での注意点)
- 正常TroponinでもACSは否定できない(特に初期)→ 時間とともに再検
- D-dimerは万能ではない → pre-test probabilityを無視すると無駄なCTが増える
- 非典型例ほど“画像に逃げたくなる” → まずは仮説に立ち返る
- 問診と所見に勝る検査なし → 検査はあくまで補助
最終的に診断に至ったとしても、「なぜその検査を選んだか」を説明できることが、次の成長につながります。
🩺 症例で振り返る
さて、ここまでStep1〜3の基本的なアプローチを整理してきました。
では実際に、最初に紹介した症例をもとに、一つずつ適用して振り返ってみましょう。
📍 Doorway Information(再掲)
- 72歳・男性
- 主訴:胸が締めつけられるように痛む
- バイタル:BP 96/52, HR 108, RR 24, Temp 36.9℃, SpO₂ 94%(室内気)
こんな患者さんでしたね。今見返してみて、皆さんの中にも「これは確認しておきたいな」という項目がいくつか思い浮かんだのではないでしょうか?
そう、このDoorway Informationから導かれるNTK(Need To Know)は、まさに次のステップを決めるヒントになります。
ここではその一覧を一度確認しておきましょう。今なら自然とイメージできるはずです。
📌 NTK(この時点で必要な追加情報)
| 項目 | 目的 | 具体的内容の例 |
|---|---|---|
| 経過時間と持続時間 | ACS vs 解離・PE | 「何分くらい続いていますか?」 |
| 痛みの性質と変化 | 刺す/圧迫感/ズキズキ? | 姿勢・呼吸で変化するか? |
| 基礎疾患 | リスク評価 | DM・HT・脂質異常症・喫煙歴 |
| 同時症状の有無 | Red flag拾い上げ | 呼吸困難、吐き気、意識障害など |
| 家族歴 | 突然死・若年性疾患 | 早発冠動脈疾患・Marfan症候群など |
| 既往歴・薬歴 | 治療選択や注意点 | 抗凝固薬、抗血小板薬の使用 |
| POCUS実施可否 | 急変前の初期評価 | EF、RWMA、心嚢液、IVC、肺所見など |
では、この項目たちを意識しながら、実際の問診を一緒に振り返っていきましょう。
🗣️ Step 1:問診の振り返り
医師:「今日はどうされましたか?」
患者:「ご飯を食べてから胸が痛くなって…左肩にも広がってきて、汗もすごくて…」
この時点で、「持続する胸痛+放散+発汗=ACSの可能性は高いな」と直感的に思いました。
ただ、胸痛だけで絞り込むにはまだ早い。次は時間経過と性質を聞いてみます。
医師:「その痛みはどのくらい続いていますか?」
患者:「もう30分くらいになります」
30分以上の持続、かつ安静でも改善しないなら、狭心症ではなく心筋梗塞レベルかもしれない。
でも、解離やPEでも似たような症状はあるから、油断はできません。
医師:「押すと痛んだり、深呼吸で変わりますか?」
患者:「いいえ、変わらないです」
体位や呼吸で変化しない、ということは筋骨格性や胸膜性の痛みの可能性は低そう。
さて、リスク因子と随伴症状も確認しておきましょう。
医師:「今までに心臓や血管の病気をしたことはありますか?」
患者:「高血圧と糖尿病があります」
医師:「煙草は吸われますか?」
患者:「はい、1日1箱を40年くらい」
医師:「他に、吐き気や息苦しさ、めまいなどは?」
患者:「少し息苦しいのと、気持ち悪さはあります」
…となると、やはり虚血性心疾患を最も疑う場面です。
ただし、バイタルも不安定なので、解離やPE、心原性ショックも頭の片隅には置いておきたいところです。
🧠 Fact / Problem / Hypothesis
- Fact:食後からの胸部圧迫感、左肩への放散、発汗、30分以上持続、息苦しさあり、DM・HT・喫煙歴
- Problem:持続的・放散を伴う非体位依存性の圧迫性胸痛(+交感神経症状、動脈硬化リスクあり)
- Hypothesis:ACS(STEMI/NSTEMI)、大動脈解離、PE、心膜炎、GERD(VITAMIN CDEで展開)
🧍♂️ Step 2:身体診察の振り返り
問診で浮かび上がった仮説は「ACSを最も疑うが、解離やPEの除外も必要」という状況でしたね。
では、この時点で私たちは何を見に行くべきか。
身体診察は、“ただルーチンで聴く”のではなく、“仮説を検証するために行う”ものです。
一緒に、頭から足まで系統的に診ていきましょう。
🫀 観察ポイントと所見まとめ
- 一般状態:発汗+苦悶様表情あり。バイタル低下 → 緊急性あり
- 頸部静脈:軽度怒張あり → 右心負荷?
- 心音:Ⅰ・Ⅱ音聴取、Ⅲ音なし、ⅡPの亢進や収縮音なし。新規雑音なし
- 呼吸音:肺雑音なし。ラ音・wheezesも認めず → PEや肺うっ血は少なめ?
- 末梢冷感:+(四肢冷たく、脈拍速く弱い)→ 心拍出低下の可能性
- 腹部:平坦・軟・圧痛なし。解離の放散痛や消化器疾患の兆候は弱い
- 下肢浮腫:なし
心雑音が新たに出ていないか、Ⅲ音やⅣ音の有無も丁寧に聴き取りました。
S3が聴こえればうっ血や収縮不全の示唆になりますが、今回は聴取できず。
加えて、脈拍触診での左右差・脈の不整、血圧の左右差がないかも忘れずに確認。
📉 心電図(EKG)のポイント
- ST上昇:V2〜V5で軽度上昇 → 前壁MIの可能性を示唆
- T波陰転化:一部誘導で認める
- Q波:明確な異常Q波はまだなし
- 頻脈性洞調律
EKGからはSTEMIまたはhigh-risk NSTEMIの所見を疑わせます。
壁の対応や合併症、冠動脈番号にも意識を向けると、より深い解釈が可能ですね。
🔍 POCUS(心エコー)所見
- Eyeball EF:収縮低下あり(kissing wallを欠く)
- 局所壁運動:前壁中部にRWMA(regional wall motion abnormality)
- E/A比:E>A(拡張障害の傾向あり)
- E/e’:13 → 左房圧高値の示唆
- 心嚢液:貯留なし
- IVC:呼吸性虚脱やや低下、CVP軽度上昇
「このEFの低下とRWMA、そしてE/e’の上昇」…これだけ揃えば虚血性心筋障害+拡張障害でほぼ確実と考えられます。
慣れないうちは、E/Aの山の大きさを「視覚的に比較するだけ」でもOK。
Afの場合はE/Aが使えないのでe’やIVCなど、代替指標を複合的に見ましょう。
🧠 身体所見からの判断
- 全体として、前壁心筋梗塞を強く示唆する所見が揃っている
- 血圧低下と末梢冷感あり → cardiogenic shockの兆候
- Red flagとしての大動脈解離やPEを裏付ける所見は乏しい
この時点での診断仮説は、「急性前壁心筋梗塞に伴う軽度の心原性ショック」といえるでしょう。
🧪 Step 3:検査・画像の振り返り
ここまでの問診・身体診察で、前壁心筋梗塞+心原性ショックを最も疑う状況でした。
では検査では何を見に行くべきか──答えはシンプルです。
1)確定診断につながるマーカーを押さえること、
2)重症度や緊急介入の要否を判断すること。
この2つの目的を意識して、検査を組み立てていきましょう。
🧪 血液検査の基本セット
- トロポニンI/T:上昇(4.2 ng/mL) → 心筋障害の指標
- CK-MB:上昇(38 U/L)
- BNP:軽度上昇(420 pg/mL)→ 拡張障害・うっ血の可能性
- Cr:1.2(baseline不明)→ 腎機能も要チェック
- Dダイマー:陰性 → PEや解離の可能性は低下
これらの解釈については、すでに本記事の該当セクションで詳しく解説しましたね。
経時的な推移や検査選択の意図を再確認しておくと、今後の症例対応にも活かせます。
🩸 血ガスと血糖
- 乳酸:上昇(3.8 mmol/L)→ tissue hypoperfusionを示唆
- pH:軽度代謝性アシドーシス
- 血糖:198 mg/dL(軽度高値)
詳細な評価ポイントや注意点は、血ガスや血糖のセクションでご紹介しました。
心筋梗塞のようなcriticalな症例では、これらも早期に確認しておくと判断がブレません。
🛠️ 今後の方針を見据えた追加検査
この時点で、すでにACS+PCI適応が濃厚です。
ここからは「診断を確定するため」だけでなく、この後の治療(特にCAG/PCI)を安全に進めるための準備としての検査も必要です。
以下は、循環器チームにスムーズに引き継ぐためにも押さえておきたい検査項目です。
| 検査項目 | 目的 |
|---|---|
| WBC・Hb・Plt(CBC) | 炎症・出血リスク評価(抗血小板療法・CAG前の必須情報) |
| PT-INR / APTT | 抗凝固薬内服中 or 出血傾向の確認 |
| Na / K / Mg / Ca | 致死的不整脈の予防・補正 |
| AST / ALT | ASTは心筋でも上がる → 肝障害との判別に |
| Cr / BUN | 造影剤使用に備えて腎機能の確認 |
| 血型・交差試験 | 出血時・輸血対応を想定(高リスク時) |
このように、次の処置や治療に備えて“今のうちに揃えておく”という視点がとても大切です。
循環器内科に紹介する時点で、これらが整っていると非常にスムーズです。
- 胸部X線:肺うっ血なし、心拡大なし
- 冠動脈CT:今回は緊急CAG適応のため省略
- CAG(カテーテル): LAD#6に90%以上の狭窄を確認 → PCIへ
画像検査の選択も、「全例にやる」のではなく、「目的を持って選ぶ」ことが重要でしたね。
今回は典型的なACS像+不安定バイタルだったため、迷わずCAGへと進める判断ができました。
- 診断:急性前壁心筋梗塞(STEMI)
- 合併症:軽度の心原性ショック(EF低下+末梢冷感+乳酸上昇)
ここまでの情報を総合すれば、迷いなく循環器内科へ緊急紹介となる症例でした。
📌 専門医に紹介を考慮すべきタイミングとは?
胸痛患者すべてが循環器疾患とは限りません。
だからこそ、「いつ・どの科に・何を準備して紹介するか」は常に悩ましい判断です。
ここでは、“胸痛を訴える患者で紹介を検討すべき代表的なケース”を紹介科とともに整理しました。
- バイタルが不安定(血圧低下・頻呼吸・SpO₂低下など)
➤ ACS、肺塞栓、大動脈解離、心原性ショックなどを想定。
➤ 救急科・循環器内科・心臓血管外科に速やかな連携を。 - 圧迫感や放散痛を伴う持続的な胸痛+EKGまたはPOCUS異常
➤ 心筋梗塞、狭心症、心筋炎などの可能性。
➤ 循環器内科への早期相談が望ましい。 - 突発的な激しい胸痛+背部放散+左右の血圧差
➤ 大動脈解離を強く疑う状況。
➤ 心臓血管外科または救急科への緊急紹介。 - 呼吸や体位で増悪する胸痛+胸部X線の異常所見
➤ 肺塞栓、気胸、胸膜炎の可能性。
➤ 呼吸器内科または救急科に相談。 - 発熱や心嚢液所見を伴う胸痛・心窩部痛
➤ 心膜炎、感染性心内膜炎、心筋炎を想定。
➤ 循環器内科・感染症内科に評価を依頼。 - 労作時の胸痛+心雑音の聴取
➤ 弁膜症、肥大型心筋症の可能性あり。
➤ 循環器内科へ連携。 - 癌の既往や免疫抑制状態+非典型的な胸痛
➤ 腫瘍浸潤、骨転移、帯状疱疹なども含めて評価。
➤ 腫瘍内科、整形外科、皮膚科へ適宜紹介。 - 検査で異常が見つからないが、強い不安やパニック発作を伴う
➤ パニック障害・不安障害を疑うが、まずは身体疾患の除外を優先。
➤ 状況によっては 心療内科・精神科への紹介も検討(初回は慎重に)。
🧠 Point:紹介を迷ったときの3つの視点
- Red flagがあるか?(生命に関わる疾患が除外できないか)
- 初期対応を超える介入が必要か?(PCI、手術、入院管理など)
- 外来フォローが困難な社会的背景があるか?(高齢・独居・夜間など)
“診断がついたから紹介”ではなく、“診断がつきそうな時点で連携を開始する”──この感覚を持つだけで、診療の質とスピードが大きく変わります。
📝 Tips:胸痛診療で忘れてはいけない3つのこと
- 「胸痛」だけでなく、「それ以外の症状」に目を向けよう
胸痛+息切れ、冷汗、意識変容、肩や腹部の放散痛…
胸部以外の訴えが“真の診断”へのヒントになることが多いです。 - 「EKGが正常だから安心」と思わない
EKGはタイミングや梗塞部位によっては正常に見えることもあります。
初回で所見がなくても、「繰り返し」見る視点が大事です。 - 「紹介のタイミング」は、診断より前に訪れる
迷っているうちに患者の状態が悪化することも。
「迷ったら一報」──この姿勢が患者の命を救うこともあります。
💡 Clinical Pearls:心に残る3つの英語のことば
- “Common things are common.”
よくあるものは、やはりよくある。
— William Osler(内科学の父)
胸痛ではまずACSを除外する。基本の重要性を教えてくれる言葉です。 - “Absence of evidence is not evidence of absence.”
証拠がないことは、存在しない証拠にはならない。
— Carl Sagan(天文学者・サイエンスコミュニケーター)
EKGが正常でも、虚血がないとは限らない。繰り返しの観察が重要です。 - “Treat the patient, not the number.”
数値ではなく、目の前の患者を診よう。
— Attributed to Sir William Osler and commonly cited in medical education
数字に惑わされず、症状・視診・文脈を大切にしましょう。
🗣️ Useful Medical Expressions:胸痛診療で使える英語表現
問診を英語で行う際、どんな表現を使えばいいのか迷うこともありますよね。
ここでは、胸痛の問診で実際によく使う基本表現と、診察中の説明に役立つフレーズを紹介します。
❓ 痛みの性状を尋ねるとき
- Can you describe the pain in your chest?
- Is it sharp, dull, squeezing, or burning?
- Does the pain move to your arm, back, or jaw?
🕒 発症時期や誘因を確認するとき
- When did the pain start?
- Was there anything that triggered the pain?
- Does it get worse with exertion or when lying down?
📈 痛みの変化や緩和因子について
- Has the pain been getting better, worse, or staying the same?
- Is there anything that relieves the pain, like rest or medication?
- Does anything make it worse, like breathing or movement?
📣 診察中の説明やフォロー
- We’re going to do an EKG and some blood tests to check your heart.
- Your vital signs are a bit unstable, so we’ll monitor you closely.
- I’m going to call a cardiologist to see you as soon as possible.
英語が苦手なときでも、短く・明確に・やさしく話すことが大切です。
また、患者の表情や反応を見ながら、理解されているか常に確認する姿勢も忘れずに。
🧏 Layman’s Terms & Idioms:患者にやさしく伝える言葉
医療英語での説明は、専門用語を避けて患者が理解できる表現に言い換えることが大切です。
ここでは、胸痛を説明する際によく使われるやさしい表現や、比喩的な言い回しを紹介します。
🫀 専門語の言い換え例
- “Myocardial infarction” → “Heart attack”
- “Ischemia” → “Not enough blood going to your heart”
- “Dyspnea” → “Shortness of breath”
- “Angina” → “Chest pain from lack of oxygen to the heart”
🗣️ よく使う比喩表現
- “It may feel like an elephant is sitting on your chest.”(胸が重く締めつけられる感じ)
- “Some people describe it as a squeezing or burning sensation.”
- “We’ll check if your heart is getting enough blood.”(虚血=血流不足のやさしい言い方)
患者さんの不安を和らげながら、自分の言葉でわかりやすく説明する。
その一歩が、信頼される医師への第一歩です。
📚 Medical English Glossary:胸痛に関連する医療用語
ここでは、胸痛診療で頻出の医学用語・略語を、英語の正式名称+日本語訳でまとめました。
問診・カルテ記載・チーム内コミュニケーションに役立ちます。
- ACS – Acute Coronary Syndrome(急性冠症候群)
- STEMI – ST-Elevation Myocardial Infarction(ST上昇型心筋梗塞)
- NSTEMI – Non-ST-Elevation Myocardial Infarction(非ST上昇型心筋梗塞)
- UA – Unstable Angina(不安定狭心症)
- PE – Pulmonary Embolism(肺塞栓)
- AoD – Aortic Dissection(大動脈解離)
- CK-MB – Creatine Kinase-MB isoenzyme(心筋型クレアチンキナーゼ)
- Troponin – Cardiac Troponin I/T(心筋トロポニン)
- BNP – B-type Natriuretic Peptide(脳性ナトリウム利尿ペプチド)
- NT-proBNP – N-terminal pro-B-type Natriuretic Peptide(NT-プロBNP)
- EF – Ejection Fraction(駆出率)
- RWMA – Regional Wall Motion Abnormality(局所壁運動異常)
- IVC – Inferior Vena Cava(下大静脈)
- CAG – Coronary Angiography(冠動脈造影)
- PCI – Percutaneous Coronary Intervention(経皮的冠動脈インターベンション)
- ECG / EKG – Electrocardiogram(心電図)
- POCUS – Point-of-Care Ultrasound(ベッドサイド超音波検査)
- MI – Myocardial Infarction(心筋梗塞)
🧭 この記事のまとめ
胸痛──それは「よくある主訴」でありながら、「見逃せない疾患」の代表格でもあります。
だからこそ、初期評価の視点と手順をしっかり持っておくことが、どんな場面でも命を救う第一歩になります。
この記事では、以下の視点を軸に胸痛の診療アプローチを整理してきました:
- 🗣️ 問診ではRed flagと典型パターンを見極める
- 🩺 身体診察では心音・EKG・POCUSの三本柱で仮説を具体化する
- 🧪 検査では診断だけでなく、今後の治療方針に備えた準備も意識する
- 📞 専門医紹介は「迷った時点」ではなく、「動き出すタイミング」で
大切なのは、EKGが正常でも油断しないこと。
そして、POCUSの「見た目のEF+壁運動+拡張能」の評価を、ぜひ習得していってください。
次はあなたの番です。
明日の外来や救急で、この記事で学んだ視点を1つだけでも使ってみてください。
診断力は、日々の診療の中で鍛えられていきます。
そしてそれは、あなた自身の“武器”になります。
📝 Column:こんなことも話題に
🔬 エコーで冠動脈血流を評価する研究の最前線
近年、経胸壁ドプラー法(TTE-Doppler)を用いた冠動脈血流レベルの評価が注目されています。特にLAD(前下行枝)において以下の指標が報告されています:
・安静時冠血流速度(Resting CFV)
- LAD中遠位部で測定可能
- 正常範囲は約31 ± 12 cm/s
- 32 cm/s以上は慢性冠症候群で予後不良と関連するという報告あり
・冠血流予備能(CFVR = hyperemic CFV ÷ resting CFV)
- Dipyridamoleやアデノシン負荷下でhyperemic CFVを測定
- CFVR ≦2.0は予後不良、血管微小循環障害の指標
これらは、狭心症でも明らかな狭窄がないケース(ANOCAD)で微小循環障害の検出に有用とされ、非侵襲的かつ即座に実施できる点が魅力です。
📌 臨床アプリケーションと限界
- POCUSと組み合わせて非専門医でも期待される新たなI‑POCUS応用
- 画像質や学習コストが課題 → 標準化されたトレーニングプログラムが求められる
- 研究進展中だが、現段階では“補助評価”として位置づけるのが妥当
🔄 CAGの代替となり得るのか?
現時点で、ドプラーエコーによる冠動脈血流評価は、冠動脈造影(CAG)の完全な代替にはなりません。
以下のような限界があるため、補助的な評価としての位置づけが妥当と考えられています。
- 直接的な狭窄部位の評価は不可(あくまで血流レベルの評価)
- LAD以外の描出が困難(特にRCA、LCXの遠位部)
- 再現性や熟練度の依存性が高い
ただし、以下のような場面では今後の活用が期待されています:
- ANOCAD(狭窄のない虚血)など微小循環障害のスクリーニング
- 治療介入後の経過観察や非侵襲的なモニタリング
- 救急現場や外来での早期リスク評価
「CAGに代わる」というより、「CAGを補完する新たなツール」として位置づけることが現実的です。
📚 関連記事(症候別アプローチ)
- 動悸(Palpitations)の診かた|それって心原性?
- 浮腫の診かた — むくみの正体、見極められますか?
- 😷咳が止まらない原因は?急性・慢性咳嗽の診断と診療アプローチ
- 疲れがとれない?全身倦怠感に潜む16の疾患とその見分け方
▶︎ 英語で同じ内容を学びたい方は → Chest Pain Approach in English
🩺 胸痛の問診や英語診療を実践形式で練習したい方へ:
👉 OSCE・OET対策にも最適な 模擬問診スクリプト を4症例掲載中:
“It feels like something is pressing on my chest…” — Chest Pain Mock Scenarios
📖 Reference(参考文献)
- UpToDate. Evaluation of the adult with chest pain in the emergency department. https://www.uptodate.com
- 急性冠症候群診療ガイドライン(2022年改訂版). 日本循環器学会.
- 心エコー図テキスト 改訂第2版. 日本超音波医学会/日本循環器学会合同編集.
- ECG Weekly Workout by Amal Mattu. https://ecgweekly.com
- Douglas PS et al. Coronary flow reserve by transthoracic Doppler ultrasound: a tool for detection of coronary microvascular dysfunction. J Am Coll Cardiol. 2002.

ピンバック: 【ショックの診かた|ABCアプローチとPOCUSによる初期評価・治療戦略】 ー Med Student's Study Room
ピンバック: 【総合診療の"バイブル"、Murtagh GPとは?】 ー Med Student's Study Room